
Die DiGA werden auch gerne „Apps auf Rezept“ genannt und immer häufiger von Hausärzt:innen ihren Patient:innen verschrieben. (Foto von Rob Hampson auf Unsplash)
Die Krankenkassen bezahlen die „Apps auf Rezept“, die auf den Smartphones der gesetzlich Versicherten freigeschaltet werden. Doch: Wie entwickeln sich die Preise für diese DiGA – sowohl vor als auch nach den Preisverhandlungen zwischen den Herstellern und dem GKV-Spitzenverband? Das ist wohl die wichtigste Frage überhaupt. Im DiGA-Bericht 2023 wird dieser Frage nachgegangen.
Die Ergebnisse in der Übersicht:
- DiGA kommen langsam in der Versorgung an: Im Berichtszeitraum vom 1. September 2020 bis 30. September 2023 wurden rund 374.000 DiGA in Anspruch genommen.
- Die gesetzliche Krankenversicherung (GKV) hat dafür 113 Millionen Euro bezahlt.
- Damit haben sich im Vergleich zum Vorjahr Inanspruchnahme und Ausgaben mehr als verdoppelt.
- Bei der Mehrzahl der DiGA gelingt es jedoch nach wie vor nicht, einen positiven Effekt auf die Versorgung der Patientinnen und Patienten nachzuweisen.
- Während im ersten und zweiten Berichtsjahr jeweils ein Viertel der neu zugelassenen DiGA einen Nutzen vorweisen konnten, war dies im Zeitraum vom 1. Oktober 2022 bis 30. September 2023 lediglich eine einzige von 19 aufgenommenen DiGA.
- Im gesamten Berichtszeitraum konnte damit nur jede fünfte DiGA zu Beginn ihrer Aufnahme in das DiGA-Verzeichnis einen Nutzen für die Patientinnen und Patienten nachweisen.
- Gleichzeitig steigen die Preise weiterhin: Der durchschnittliche Herstellerpreis bei Aufnahme für eine DiGA im ersten Jahr erhöhte sich gegenüber dem ersten Berichtsjahr um knapp 46 Prozent auf 593 Euro.
- Demgegenüber stehen die zwischen den Herstellern und dem GKV-Spitzenverband vereinbarten Vergütungsbeträge, die ab dem 13. Monat nach Zulassung gelten: Bis einschließlich September 2023 sind 16 Vergütungsbeträge in Kraft getreten.
- Sie liegen im Durchschnitt bei 221 Euro pro Quartal und damit bei weniger als der Hälfte der beliebig festgesetzten Herstellerpreise im ersten Jahr.
Im Bericht: Zentrale Schwachstellen
Die zwei Hauptkritikpunkte lauten:
1. „Viel Hülle, wenig Inhalt“ – niedrigere Zulassungsanforderungen als bei anderen Leistungsbereichen
2. „Hoher Preis für (sehr) wenig Nutzen“ – Wirtschaftsförderung auf Kosten der Beitragszahlenden
1. Schwachstelle: „Fast-Track-Verfahren“
Im Bericht des GKV-Spitzenverbandes wird dazu aufgeführt:
- DiGA können bis zu zwei Jahre zur Erprobung aufgenommen werden – ohne einen Beleg für ihren Nutzen in der Versorgung.
- GKV zahlt für mindestens zwölf Monate, obwohl der Nutzen unklar ist – auch dann, wenn zu einem späteren Zeitpunkt der Nutzen nicht belegt werden kann.
- Sechs DiGA wurden aus der BfArM-Liste gestrichen – davon hatten fünf DiGA ihre Erprobung über ein Jahr hinaus verlängert.
- Hohe Diskrepanz zwischen Zugangsvoraussetzungen und Nutzennachweis einerseits und Wirtschaftlichkeit andererseits.
- Qualitätsprüfung funktioniert nicht - Beispiel Streichung einer DiGA: Für 11.500 Verordnungen einer Migräne App hat die GKV 1,7 Mio. Euro bezahlt. Nach 16 Monaten Erprobung wurde diese Anwendung wieder aus dem DiGA-Verzeichnis gestrichen: Es konnten keine positiven Versorgungseffekte nachgewiesen werden.
- Bis zur Streichung oder Feststellung eines Nutzens dienen Patientinnen und Patienten als „Versuchskaninchen“.
2. Schwachstelle: Preispolitik der herstellenden Unternehmen
Dass die Krankenkassen sich gerne an den Preisen festhalten, zeigt die Kritik von Stefanie Stoff-Ahnis, Vorständin beim GKV-Spitzenverband:
„Hinzu kommen die weiter steigenden Herstellerpreise. Es kann zudem nicht sein, dass ein Unternehmen für eine DiGA im ersten Jahr der Einführung 2.000 Euro und damit das Zehnfache des Durchschnitts der verhandelten Preise ab dem zweiten Jahr aufruft. Und das, obwohl nicht einmal nachgewiesen ist, dass die Anwendung den Patientinnen und Patienten überhaupt etwas nutzt. Das Geld der Beitragszahlenden soll in eine bessere Versorgung fließen und keine Wirtschaftsförderung finanzieren.“
Der Verband fordert drei Nachbesserungen:
- Für einen klaren Patientennutzen muss eine hohe Qualität des Angebots gewährleistet sein. Es dürfen ausschließlich DiGA mit nachgewiesenem medizinischen Nutzen und echten Mehrwerten aufgenommen werden. Zulassungsregeln und Rahmenbedingungen müssen mit anderen Leistungsbereichen harmonisiert werden.
- Das Gebot der Wirtschaftlichkeit muss gewahrt werden. Mit dem ersten Tag der Aufnahme in die Versorgung müssen angemessene, am Patientennutzen orientierte Preise gelten. Mit Beitragsgeldern darf keine Wirtschaftsförderung betrieben werden.
- DiGA müssen in die Versorgungspfade integriert werden. Dafür muss das Digitalisierungspotenzial bei der Behandlung und der Vernetzung über Leistungssektoren hinweg genutzt werden.
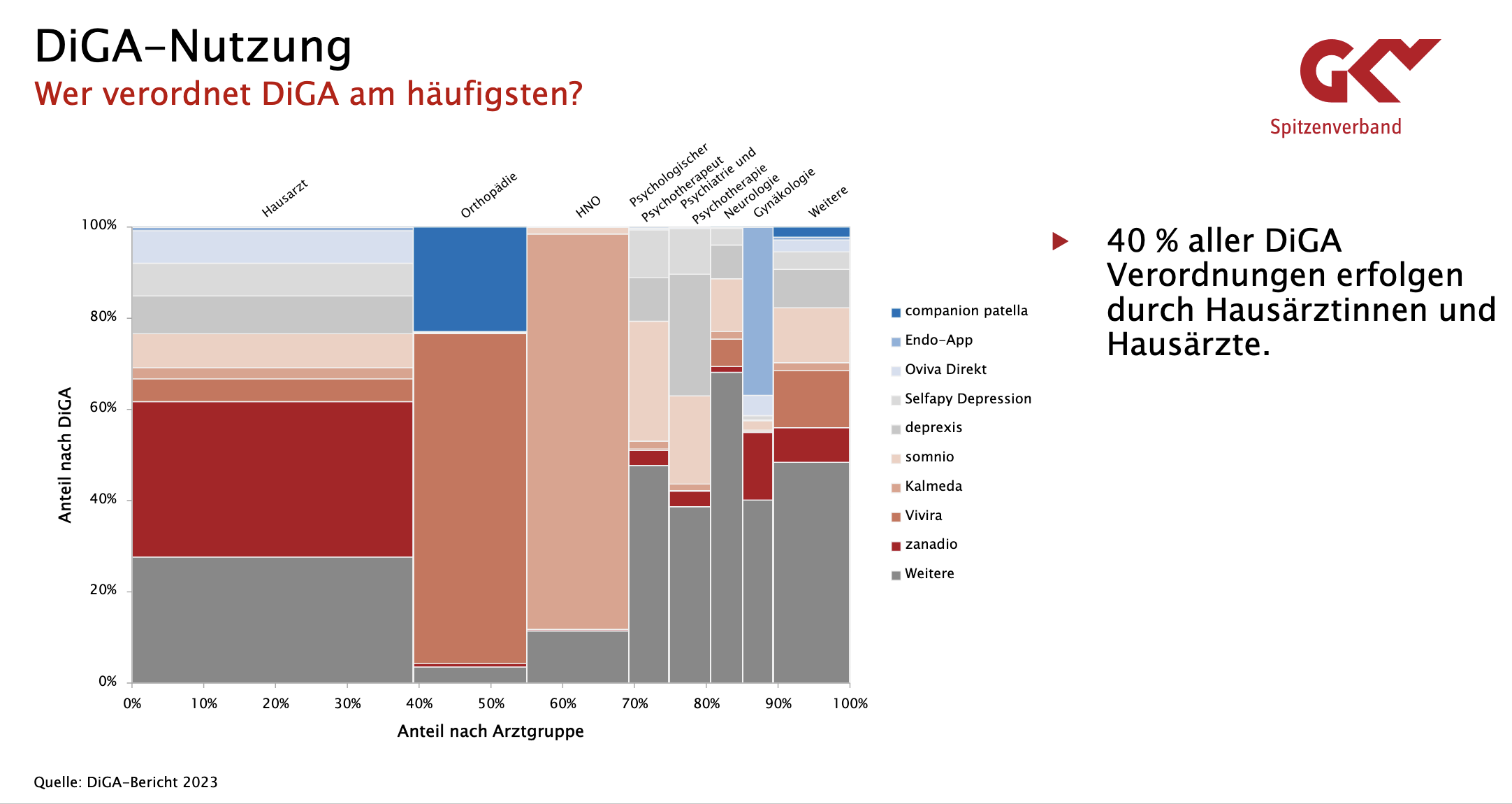
Grafik: DiGA-Bericht 2023
Erhalten Sie jetzt uneingeschränkten Zugriff auf alle interessanten Artikel.
- Online-Zugriff auf das PM-Report Heftarchiv
- Aktuelle News zu Gesundheitspolitik, Pharmamarketing und alle relevanten Themen
- 11 Ausgaben des PM-Report pro Jahr inkl. Specials

